อย่าให้ AI ควบคุมเราในทุกการใช้ชีวิต
ในปัจจุบัน การทำวิจัย หรือการเขียนบทความวิชาการ ไม่ได้ยุ่งยากแบบเดิม เรามีเทคโนโลยี AI มาช่วยอำนวยความสะดวกในการเขียน แต่ทั้งนี้ เราก็ต้องตรวจสอบความถูกต้อง และต้องไม่ลืมกระบวนการทำงานเดิม อันได้มาถึงข้อมูลที่น่าเชื่อถือ ถูกต้อง ไม่ละเมิดลิขสิทธิ์
เว็บสร้าง AI เป็นเครื่องมือที่ช่วยให้ผู้ใช้สร้างสรรค์ผลงานได้ง่ายและรวดเร็ว เหมาะสำหรับผู้ที่ต้องการสร้างผลงานโดยไม่ต้องเขียนโปรแกรม ในการประชุมครั้งนี้ขอยกตัวอย่างเว็บ ChatGPT และ gemini.google.com
เทคโนโลยี AI คืออะไร?
AI ย่อมาจาก Artificial Intelligence หรือ ปัญญาประดิษฐ์ หมายถึง เทคโนโลยีที่ทำให้เครื่องจักรหรือคอมพิวเตอร์สามารถทำงานได้เหมือนมนุษย์ โดยใช้ อัลกอริทึม และ ข้อมูล ในการเรียนรู้ วิเคราะห์ และตัดสินใจ โดยไม่ต้องพึ่งพาการเขียนโปรแกรมแบบดั้งเดิม
AI ทำงาน โดยการเรียนรู้ จากข้อมูลจำนวนมหาศาล โดยใช้เทคนิคที่เรียกว่า Machine Learning ข้อมูลเหล่านี้สามารถเป็นอะไรก็ได้ เช่น รูปภาพ ข้อความ เสียง วิดีโอ หรือข้อมูลเซ็นเซอร์
AI มีหลายประเภท แต่ละประเภทมีจุดเด่นและเหมาะกับงานที่แตกต่างกัน ประเภทที่พบบ่อย ได้แก่
- Machine Learning: เน้นการเรียนรู้จากข้อมูลเพื่อทำนายผลลัพธ์...
ผลิตภัณฑ์ยาสูบทุกประเภท มีอันตราย
บุหรี่มวนเล็กๆ แต่ปัญหาไม่เล็กเลย
ทุก 10 ปี WHO จะประเมินปัจจัยเสี่ยงเชิงลบที่ส่งผลต่อสุขภาพของมนุษย์ พบว่าในปี 2009 และ 2019 “บุหรี่” เป็นอันดับ 1 ที่ส่งผลกระทบต่อสุขภาพ และประชากรไทยอายุ 15 ปีขึ้นไป ยังมีจำนวนคนที่ยังสูบบุหรี่อยู่ 9.9 ล้านคน ถึงแม้อัตราการสูบบุหรี่ภาพรวมจะลดลงก็ตาม
4 ใน 5 อันดับแรก ของการตายจากบุหรี่เกิดจากโรคปอด ได้แก่ มะเร็งปอด โรคถุงลมโป่งพอง ปอดอักเสบ
และวัณโรค โดยพบว่าเกือบ 50% ของการตายจากบุหรี่เกิดจากโรคปอดดังที่กล่าวมาข้างตัน อีกทั้งมี
ค่าใช้จ่ายด้านสุขภาพจากบุหรี่ ที่ป่วยจนต้อง admit 553,611 ครั้ง โดยมีค่ารักษาต่อครั้ง 38,636 บาท
และเกิดความสูญเสียต่อประเทศชาติ 20,565 บาท ต่อคน ต่อปี (ที่มา: NHSO data year 2560 & TRC Ramatibodi)
ในปัจจุบันยังมีเทรนด์ของ “บุหรี่ไฟฟ้า” เข้ามาโจมตีเด็กและผู้หญิงมากขึ้น ด้วยรูปแบบผลิตภัณฑ์ที่สร้างความล่อตาล่อใจดึงดูดผู้บริโภคมากขึ้น ส่งผลให้เยาวชนไทยสูบบุหรี่ไฟฟ้าเพิ่มขึ้น 5.3 เท่า...
จงฟังเรื่องราวของคนไข้ (patient story) อย่าซักเพียงประวัติของผู้ป่วย (patient history) เพื่อนำไปสู่การรับรู้การดำเนินของโรค (Clinical course) จนนำไปสู่ "การวินิจฉัยที่แม่นยำ"
นพ.อนุวัฒน์ ศุภชุติกุล: Diagnostic Error เป็นความเสี่ยงที่แฝงเร้นที่มีผลกระทบสูง เพราะถ้าเกิดขึ้นจะหมายถึงการวินิจฉัยที่ผิดพลาดคลาดเคลื่อน และนำไปสู่การรักษาที่ผิดพลาดไปด้วย Diagnostic Error เป็นหนึ่งมาตรฐานสำคัญ 9 ข้อ ซึ่งมีตัววัดที่ค่อนข้างมาก จึงทำให้การวัดทำได้ไม่ครอบคลุม ดังนั้นจึงมีเป้าหมายเพื่อดูแนวโน้มว่าเราสามารถวัดได้มากน้อยแค่ไหน ไม่สามารถนำไปเปรียบเทียบกับโรงพยาบาลอื่นได้ แต่สามารถเปรียบเทียบแนวโน้มกับตัวเองได้ว่าทำได้ดีขึ้นหรือแย่ลง
เมื่อเกิด Diagnostic Error ขึ้นสิ่งที่ควรพิจารณาคือ LMIC
L: Literature การสืบค้นคว้าโรคที่มักเกิดความผิดพลาดบ่อยๆจากงานวิจัย เพื่อให้เราตระหนักและระวัง
M: Medical record การค้นหา และหยิบยกความผิดพลาดจากการบันทึกเวชระเบียนมาเรียนรู้ การทบทวน Guide line ประเด็นที่ทำให้การวินิจฉัยที่ไม่ถูกต้อง
I: Incident
C: Case conference การนำอุบัติการณ์และกรณีศึกษาที่เกิดขึ้นจริงมาจัดทำ RCA (Root Cause Analysis) เพื่อหาต้นตอของปัญหาของระบบหรือกระบวนการ (system or process failure)
นพ.ประพันธ์...
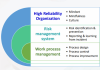
การสร้างวัฒนธรรมความปลอดภัย ต้องอาศัย ความร่วมมือ ทุกฝ่าย องค์กร
ประสบความสำเร็จ ยั่งยืน
วัฒนธรรมความปลอดภัย: หัวใจสำคัญสู่ความสำเร็จ
วัฒนธรรม เปรียบเสมือนรากฐานที่หล่อเลี้ยงให้ "องค์กร" ให้เติบโตงอกงาม เปรียบเสมือน "รหัสพันธุกรรม"
ฝังลึกในองค์กร ส่งผลต่อวิธีคิด พฤติกรรม และการถ่ายทอดจากรุ่นสู่รุ่น
วัฒนธรรมความปลอดภัย เป็นผลของ "ค่านิยม เจตคติ การรับรู้ สมรรถนะ และแบบแผนพฤติกรรม"
ของทั้งองค์กรและบุคคล ส่งผลต่อ "ความมุ่งมั่น วิถีการทำงาน และความสามารถในการจัดการด้านสุขภาพและความปลอดภัย" ในองค์กร สามารถจำแนกได้เป็น 3 ด้านหลัก
Physiological Aspects "ผู้คนรู้สึกอย่างไร" ค่านิยม เจตคติ การรับรู้ ของผู้คน
Behavioral Aspects "ผู้คนทำอะไร" การกระทำและพฤติกรรมเกี่ยวกับความปลอดภัย
Situational Aspects "องค์กรทำอะไร" นโยบาย ระเบียบปฏิบัติ โครงสร้างองค์กร ระบบบริหาร
แนวทางขับเคลื่อนวัฒนธรรมความปลอดภัย
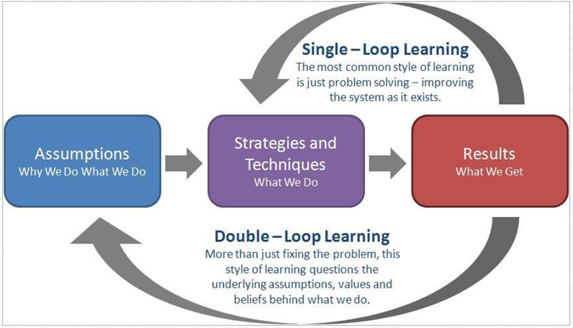
ใช้ผลลัพธ์ (Results) ขับเคลื่อนวัฒนธรรม การใช้ผลลัพธ์เพื่อขับเคลื่อนวัฒนธรรมความปลอดภัยเป็นกลยุทธ์ที่เน้นการกำหนดเป้าหมายและวัดผลของการดำเนินงานในด้านความปลอดภัยอย่างชัดเจน ทำให้ทุกคนในองค์กรมีความรู้สึกมีส่วนร่วมและมุ่งมั่นที่จะบรรลุเป้าหมายเหล่านั้น เป็นวิธีที่ช่วยสร้างวัฒนธรรมที่ทุกคนตระหนักถึงความสำคัญของความปลอดภัยและทำงานร่วมกันเพื่อปรับปรุงอย่างต่อเนื่อง
ทฤษฎีสะกิดพฤติกรรม (Nudge Theory) การตัดสินใจของเราถูกขับเคลื่อนโดยสองระบบคิดที่ทำงานพร้อมกัน: ระบบอัตโนมัติที่ทำงานได้รวดเร็วแต่ไม่ต้องใช้ความตระหนักรู้มากนัก และระบบสะท้อนที่ใช้การวิเคราะห์มากกว่า ซึ่งช่วยให้ระบบอัตโนมัติเลือกตัวเลือกที่ปลอดภัยมากขึ้นโดยไม่ต้องตระหนักถึงมัน หรือ
กระตุ้นระบบสะท้อนให้ทำงานในเวลาที่เหมาะสมเพื่อสร้างการตอบสนองที่ดีกว่า...
HA National Forum 24
พูดเรื่อง “คุณภาพ” อย่างไรให้เข้าใจตรงกัน Accredit toward to Non-Accredit
Quality Learning -
กลยุทธ์ในการ “สื่อสารที่มีประสิทธิภาพ” จะเกิดขึ้นได้ภายในองค์กร หากมีวัฒนธรรมที่เปิดกว้าง การให้คุณค่ากับความคิด การแสดงความเอาใจใส่ การประสานงานที่ชัดเจน และมีการนำเทคโนโลยีมาใช้ให้เกิดประโยชน์ ซึ่งจะนำไปสู่การพัฒนาคุณภาพอย่างต่อเนื่อง ดังนั้น “การสื่อสาร” จึงถือเป็นกุญแจสำคัญ ในการยกระดับการพัฒนาคุณภาพงานให้กับองค์กรได้อย่างมีประสิทธิผล
การพูดเรื่อง “คุณภาพ” อย่างไรให้เข้าใจตรงกัน Accredit toward to Non-Accredit นั้น พบว่า
การพัฒนาคุณภาพ สามารถเกิดขึ้นภายในองค์กรเรา โดยบุคลากรดำเนินการได้เลย ไม่จำเป็นต้องรอให้หน่วยงานจะได้รับการรับรองหรือไม่ เนื่องจาก การสื่อสารเป็นธรรมชาติที่อยู่ในตัวคน ของทุกคน ภายใต้หลักการที่แสดงออกมา
2 ประการ ดังนี้ 1. การสื่อสารแบบแสดงความเหนือกว่า (Patronage) เป็นการสื่อสารที่มีการควบคุมอย่างเข้มงวด คิดว่าตนเองมีอำนาจมากกว่า ชอบควบคุมผู้อื่น เน้นการสั่งการ 2. การสื่อสารแบบพันธมิตร (Partner) เป็นการสื่อสารแบบมีส่วนร่วม เป็นความร่วมมือซึ่งกันและกัน แสดงถึงความเอาใจใส่ ใช้คำว่า “เรา” เพื่อให้เข้าใจมากขึ้น
ดังตัวอย่างในตาราง
ตัวอย่างประเด็น
“สถานการณ์ในรพ.แห่งหนึ่ง ระหว่างแพทย์กับผู้ป่วย”
การสื่อสารแบบแสดงความเหนือกว่า (Patronage)
การสื่อสารแบบพันธมิตร (Partner)
“การทักทาย” จากโรคที่ผป.กำลังเผชิญอยู่
“ฉัน”จะบอกคุณว่าเกิดอะไรขึ้น
“เรา” ลองมาพูดคุยเกี่ยวกับปัญหาสุขภาพของคุณร่วมกันเถอะ
การพูดคุยเกี่ยวกับการวินิจฉัย
“คุณมีอาการXXX, และฉันจะสั่งยา YYY ให้คุณ”
คุณมีอาการ XXX เรามาดูตัวเลือกการรักษาร่วมกันเถอะ
แผนการรักษา
“ฉันจะจัดการให้คุณเข้ารับการผ่าตัดเดือนหน้า”
“คุณคิดอย่างไรกับการผ่าตัดที่แนะนำนี้? นี่คือวันที่เราสามารถพิจารณาแล้วเห็นว่าเหมาะสม”
การอธิบายความเสี่ยง
“ไม่ต้องกังวลเกี่ยวกับผลข้างเคียง เราจะจัดการทุกอย่าง”
“นี่คือผลข้างเคียงที่อาจเกิดขึ้นได้ ลองมาพูดคุยกันว่าสิ่งนี้หมายถึงอะไรสำหรับคุณ...
Protec the patient is over the job
Growth mindset เห็นทางออกในทุกปัญหา
Fix mindset เห็นปัญหาในทุกทางออก
มองความ error ให้เป็น Good fail เพื่อการเรียนรู้ที่ดีขึ้น
AE Driven for Better Nursing Care จะเรียนรู้จากการเกิดAdvert event ให้เกิดคุณค่าได้อย่างไร ดร.พว.กฤษดา แสวงดี อุปนายกสภาการพยาบาลคนที่หนึ่ง
Adverse Event สามารถเกิดขึ้นได้ทุกวัน แต่ต้องเรียนรู้ว่า Adverse Event คืออะไร
รู้ว่าเกิด AE กับผู้ป่วย
An adverse event is a type of injury that most frequently is due to an error in medical or surgical treatment rather than the...
“People work with not only their hands, but also their hearts and spirit”
“การประเมินระดับจิตวิญญาณเน้นคุณค่าของมนุษย์”
แนวคิดการบูรณาการจิตวิญญาณเข้าไปในองค์กรมีมานานแล้ว แต่ยังขาดเรื่องวิธีการวัด วิทยากรได้บรรยาย
ถึงการประเมินระดับจิตวิญญาณซึ่งเป็นการประเมินที่ก้าวหน้ามากกว่าการประเมินบุคลากรแบบดั้งเดิม เป็นการรับรู้ personal growth mideset เป็นการวัด growth mindset ในระดับตัวบุคคล ดูว่าคนมีจิตวิญญาณระดับไหนในการทำงานให้องค์กร เป็นการวัดจากประสบการณ์ที่ลึกล้ำด้านในสู่การกระทำภายนอกของบุคคล แสดงออกในรูปแบบพฤติกรรมที่สัมผัสได้ เช่น คุณค่างาน คุณธรรม การเป็นสมาชิกองค์กรที่ดี การดำรงชีวิตที่มีความหมาย เป้าหมายการทำงานสู่ความสำเร็จชององค์กร เพื่อที่องค์กรจะได้พัฒนาไปได้ต่อไป
จิตวิญญาณในการทำงาน (spirit at work, spiritually at work, workplace spiritually, spiritually in the workplace) มีความหมายแตกต่างกันออกไปตามบริบทของแต่ละแห่ง แต่พบว่ามีองค์ประกอบร่วม เช่น meaningful work, connection, sense of community, alignment of organization value และ...
มาช่วยกันทำให้ Scoring เป็นเครื่องมือที่ทำให้เรา enjoy กับการทำงานคุณภาพ ใช้ scoring ให้เป็นโอกาสได้เติมเต็มคุณค่าแก่กันและกัน จากมุมมองที่หลากหลาย และเห็นโอกาสที่จะต่อยอดให้งานมีคุณค่าขึ้นอย่างต่อเนื่อง
คนคิด scoring guideline ก็ไม่สมบูรณ์ ค่า scoring ก็ไม่สมบูรณ์ การใช้ scoring โดยคาดหวังความสมบูรณ์ และใช้เป็นเครื่องมือตัดสินจึงเป็นสิ่งที่ทำให้เกิด suffering & frustration แต่ถ้าใช้อย่างรู้เท่าทันความไม่สมบูรณ์ นพ.อนุวัฒน์ ศุภชุติกุล (ผู้ทรงคุณวุฒิ สรพ.)
HA Scoring นั้นสำคัญไฉน? เป็นจุดเริ่มต้นในการทำงานคุณภาพ HA Scoring เปรียบเสมือนคนตาบอดช่วยกันคลำช้าง ที่ยังไม่เห็นภาพรวม จะต้องดึงความสามารถของแต่ละคนมารวมกันเพื่อให้เห็นภาพรวม
Scoring จึงเป็นเครื่องมือที่ทำให้เรา enjoy กับการทำงานคุณภาพ เพราะเป็นโอกาสให้ได้เติมเต็มแก่กันและกันจากมุมมองที่หลากหลาย เห็นโอกาสที่จะต่อยอดให้งานมีคุณค่าขึ้นอย่างต่อเนื่อง โดยการร่วมกันถกเถียง พิจารณาความเห็นต่างเพื่อสร้างความเป็นหนึ่งเดียง สามารถนำไปเทียบเคียง เปรียบเทียบ เพื่อวัดระดับ โดยการมีการปรับและลงมือปฏิบัติ
การใช้ Scoring Guideline โดยคาดหวังความสมบูรณ์และใช้เป็นเครื่องมือตัดสิน เมื่อคนคิด scoring...
การอ่านมาตรฐานต้องเข้าใจว่า เป้าหมายของมาตรฐานต้องการเห็นอะไร
ทำอย่างไรให้ตอบโจทย์ โดยเน้น การคิดวิเคราะห์ การทบทวนเป็นกระบวนการสำคัญควบคู่กับการดูผลลัพธ์ในตอนที่ IV (มาตรฐานโรงพยาบาลและบริการสุขภาพ ฉบับที่ 5) ถ้าทบทวนไม่ชัดเจน จะทำให้สิ่งที่เราต้องพัฒนาให้ดียิ่งขึ้นไม่ชัด ในการ "กำหนดเป้าหมาย" ต้องสอดคล้องกับบริบท โดยมีค่านิยมเป็นหลักคิด ที่เหมาะสมสอดคล้องกับการปฏิบัติตามมาตรฐาน
การประยุกต์ใช้แนวคิด 3C และวงล้อ DALI ในการพัฒนาคุณภาพและความปลอดภัยของผู้ป่วยในโรงพยาบาลหรือสถานบริการสุขภาพเป็นกระบวนทัศน์ที่เน้นการปรับปรุงอย่างต่อเนื่องและมีส่วนร่วมจากทุกภาคส่วนในองค์กร ดังนี้
3C-Concept & Core Value, Context, Criteria
Concept & Core Value (ค่านิยม และหลักคิด/แนวคิด): เป็นหัวใจหลักขององค์กร เป็นกรอบความคิดที่สื่อถึงเป้าหมายหลักรวมถึงความต้องการขององค์กร เป็นแนวทางในการตัดสินใจและการดำเนินงานให้คนในองค์กรใช้ในการทำงานร่วมกัน และกำหนดพฤติกรรมของบุคลากรภายในองค์กร
Context (บริบท): คือการเข้าใจสภาพแวดล้อม ทรัพยากร ข้อจำกัด และปัญหาเฉพาะที่โรงพยาบาลหรือสถานบริการสุขภาพมี สิ่งนี้ช่วยให้การวางแผนและการดำเนินงานเป็นไปอย่างเหมาะสมกับบริบทนั้นๆ
Criteria (เกณฑ์): คือการตั้งเกณฑ์มาตรฐาน กฎเกณฑ์ และข้อกำหนดทางวิชาชีพที่ชัดเจน เพื่อให้กระบวนการทำงานและการประเมินผลเป็นไปอย่างมีมาตรฐาน มาตรฐานเหล่านี้เป็นเหมือนเข็มทิศที่ชี้นำให้องค์กรสามารถเดินหน้าไปในทิศทางที่ถูกต้องและเป็นระบบ
DALI-Design, Action, Learning, Improvement
Design (การออกแบบ): คือ การวางแผนและออกแบบกระบวนการต่างๆ ที่จะนำไปใช้ภายในโรงพยาบาล เช่น การออกแบบกระบวนการ triage ให้ตอบสนองและสอดคล้องกับมาตรฐานหรือเกณฑ์ที่กำหนด
Action (การดำเนินการ):...
HA National Forum 24
Evidence Based for Decision Support in Clinical Practice and Hospital Management
Quality Learning -
“Evidence Based ทำให้เกิดการเรียนรู้ทั้งองค์กร สร้างระบบการเตือน (Alert fatigue) ที่เหมาะสม และแนวทางปฏิบัติอย่างเป็นระบบเพื่อความปลอดภัยของผู้ป่วย (Patient safety)”
Growth Mindset ในการใช้ Evidence based ที่ได้จากข้อมูล Clinical practice เกิดผลลัพธ์เป็น Patient safety ในระบบงานคุณภาพ งานวิจัย (Evidence) ที่เกี่ยวข้องกับคุณภาพการดูแลผู้ป่วยเช่น จำนวนวันนอน (LOS) อัตราตาย (Mortality) การเกิดภาวะแทรกซ้อน (Complication) การกลับเข้าโรงพยาบาลด้วยโรคเดิม (Readmition) อัตราการติดเชื้อในโรงพยาบาล (CLABSI, VAP, HAP, CAUTI) มีมากกว่า 500 งานวิจัย ในแต่ละงานวิจัยก็จะประกอบด้วย 1. Driver diagram: เป้าหมาย ปัจจัยขับเคลื่อน ตัวชี้วัดและการปรับเปลี่ยน 2.วงจร PDSA: แสดงถึงกระบวนการ Plan, Do, Study, Act แต่ละวงล้อต่อเนื่องกัน 3. Control chart: แผนภูมิควบคุมกระบวนการต่างๆในงานวิจัย
การคัดเลือกงานวิจัยเพื่อใช้เป็นตัวอย่างประกอบการจัดทำ Evidence Based...