The Institute of Medicine ให้ความหมายของข้อผิดพลาดในการวินิจฉัยโรค (Diagnostic Error) ว่าเป็นการท่ีไม่สามารถอธิบายปัญหา สุขภาพของผู้ป่วยได้อย่างถูกต้อง และทันเวลา หรือไม่สามารถสื่อสารคําอธิบายดังกล่าวให้แก่ผู้ป่วยได้ อาจแบ่ง diagnostic error ได้เป็น 3 ประเภท คือ
- Missed Diagnosis หมายถึง กรณีที่อาการของผู้ป่วยไม่ได้รับคําอธิบาย เช่น อาการอ่อนเพลียหรือเจ็บปวดเรื้อรัง หรือผู้ป่วยมีอาการชัดเจนแต่ไม่ได้รับการวินิจฉัยโรค
- Wrong Diagnosis หมายถึง กรณีท่ีให้การวินิจฉัยที่ไม่ถูกต้อง และมาพบสาเหตุท่ีแท้จริงภายหลัง
- Delayed Diagnosis หมายถึง กรณีที่ควรได้รับการวินิจฉัยโรคเร็วกว่าที่เป็น เช่น การวินิจฉัยโรคมะเร็ง
โดย Diagnostic Error ดังกล่าวถือเป็นความเสี่ยงที่แฝงเร้น โดย อ.อนุวัฒน์ ได้เสนอแนวทางการพิจารณา Diagnostic Error เป็นคำที่จำได้ง่ายๆว่า “L M I C” ซึ่งย่อมาจาก
- L – literature review คือ การสืบค้นคว้าโรคที่มักเกิดความผิดพลาดบ่อยๆจากงานวิจัย เพื่อให้เราตระหนัก และระวังไว้
- M – medical record คือ การค้นหา และหยิบยกความผิดพลาดจากการบันทึกเวชระเบียนมาเรียนรู้
- I – incidence & C – case conference คือ การนำอุบัติการณ์ และกรณีศึกษาที่เกิดขึ้นจริงมาจัดทำ RCA (Root Cause Analysis) เพื่อหาต้นตอของปัญหาของระบบหรือกระบวนการ (system or process failure)
อย่างไรก็ตามงานวิจัยพบว่า Diagnostic Error กว่า 91% เกิดจากการได้รับข้อมูลจากผู้ป่วยที่ไม่เพียงพอ มีเพียง 9% เท่านั้นที่เกิดจากการขาดความรู้ทางการแพทย์1 การที่เราจะสามารถวิเคราะห์ได้นั้น ควรมีทักษะการคิดเชิงวิพากษ์ หรือการคิดอย่างมีวิจารณญาณในกระบวนการวินิจฉัยโรค (Critical thinking skill in Diagnosis process) ในแต่ละขั้นตอนมีทางเลือกที่แพทย์ต้องใช้ตรรกะในการตัดสินใจเสมอ โดยให้เราฟังเรื่องราวการเจ็บป่วยของคนไข้ (patient story) ไม่ใช่เพียงแค่การซักประวัติ (patient history) เท่านั้น เพื่อนำไปสู่การรับรู้การดำเนินของโรค (Clinical course) จนนำไปสู่การวินิจฉัยที่แม่นยำ
แต่ในหลายครั้งก็มีสิ่งที่บุคลากรทางการแพทย์ต้องระวังในการซักประวัติผู้ป่วย คือ การโกหกสีขาว (white lies) ได้แก่
- ผู้ป่วยเงียบ ไม่ได้เล่าเรื่องราว รอคำถามจึงจะตอบ ทำให้ได้คำตอบที่ไม่ครบถ้วน
- ผู้ป่วยมักเล่ากลางเรื่อง หรือปลายเรื่อง ไม่ได้เล่าตั้งแต่ต้นเรื่อง ทำให้ขาดความสมบูรณ์ของเหตุการณ์
- ผู้ป่วยมักเล่าแต่ความคิดเห็น ความเชื่อ แต่ไม่ได้เล่าข้อเท็จจริงที่เกิดขึ้น
- ผู้ป่วยมักเล่าข้ามไปมา ไม่มีลำดับ ทำให้ลำดับเหตุการณ์ถูกสลับ
“…Patient story not history…”
ดังนั้นเราจึงต้องมีการซักประวัติเพื่อดำเนินเรื่องราว ให้เป็นลำดับต่อเนื่องไม่ขาดตอน
หลังจากเราได้ประวัติเพื่อใช้ในการประกอบการวินิจฉัย ร่วมกับการตรวจร่างกายแล้วนั้น เราก็จะเริ่มคิดถึงความเป็นไปได้ต่าง ๆ ว่าผู้ป่วยจะเป็นโรคใดได้บ้าง ถึงจุดนี้ก็อาจจะเกิดความผิดพลาดใหม่ขึ้นที่เรียกว่า “อคติ (biases)” ซึ่งแบ่งออกเป็น 5 ประเภท2
- Anchoring มีอคติ จากการปักใจเชื่อว่าน่าจะเป็นอย่างนั้น
- Availability มีอคติ จากการตัดสินใจเท่าที่มีข้อมูลอยู่ โดยไม่ค้นคว้าหาเพิ่มเติม
- Overconfidence มีอคติ จากการมีความเชื่อมั่นในตนเองมากเกินไป
- Omission มีอคติ จากการเพิกเฉย หรือละเลย
- Affective มีอคติ จากเสน่หา หรือความชอบ
สิ่งเหล่านี้จึงเป็นปัจจัยที่นำไปสู่การวินิจฉัยที่ผิดพลาด (jump diagnosis) จึงต้องแก้ไขด้วยการตรวจสอบความคิดตัวเองก่อน ด้วยการคิดวิเคราะห์ให้ช้าลง เพื่อสร้างญาณปัญญา และลดสัญชาตญาณ รวมทั้งใช้วิธีการอื่น ๆ ร่วมด้วย ได้แก่
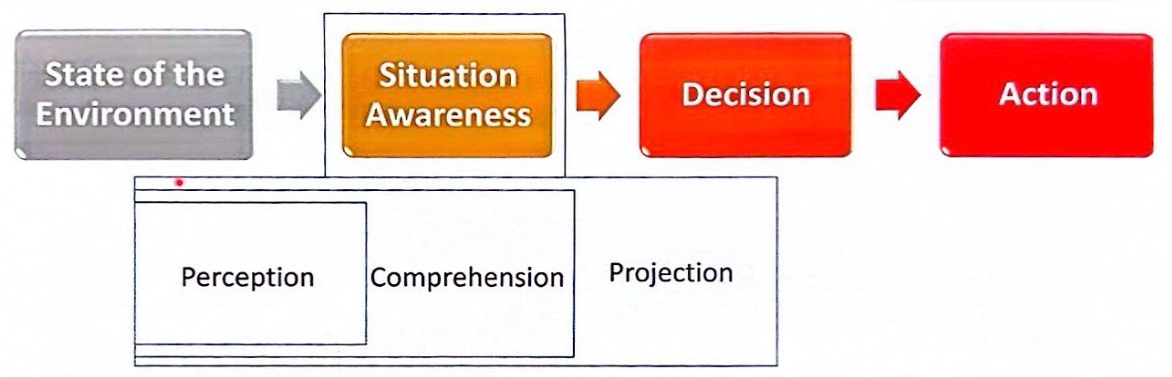
- การมีความตระหนัก (Awareness) เมื่อมีเหตุการณ์เข้ามาในความคิด จะเริ่มจากกระบวนการรับรู้ (Perception) ตามด้วยการทำความเข้าใจ (Comprehension) กับเหตุการณ์นั้น และสะท้อนความคิดออกมา (Projection) นำไปสู่การตัดสินใจวินิจฉัย3
- การคิดถึงโรคอื่นๆ (Differential diagnosis)
- คิดถึงว่าเรามีกระบวนการคิดอย่างไร (Metacognition)
- พูดคุยกับสหสาขาวิชาชีพ (Team based diagnosis)
- มีความถ่อมตน (Humility)
อีกหนึ่งสิ่งที่เราควรป้องกันเพื่อไม่ให้เกิด Diagnostic Error คือการสร้างความตระหนักรู้นี้ตั้งแต่ในโรงเรียนแพทย์ แต่อย่างไรก็ตามบางครั้งก็อาจยังคงมีความผิดพลาดเกิดขึ้นได้ ดังนั้นเราก็ควรเรียนรู้กันอย่างสร้างสรรค์ และไม่ก่อให้เกิดการตำหนิผู้ทำงาน

สรุป: การจัดการกับ Diagnostic error เป็นหนึ่งในมาตรฐานสำคัญจำเป็น 9 ข้อ ที่ทีมควรร่วมกันเพื่อหาแนวทางแก้ปัญหาอย่างสร้างสรรค์ (Creative solution) ซึ่งจำเป็นต้องอาศัยแพทย์เป็นทีมนำ จนสามารถสร้างกระบวนการเรียนรู้ How to? จนช่วยให้เรา “ปิ๊ง” ไอเดีย หรือออกแบบระบบเพื่อป้องกันอุบัติการณ์ไม่ให้เกิดซ้ำ หรืออาจบรรเทาปัญหาจากการวินิจฉัยคลาดเคลื่อนให้เบาบางลงได้ บนพื้นฐานบริบท รพ.มหาวิทยาลัย และ รพ.ในกระทรวงสาธารณสุขที่แตกต่างกัน แต่มีจุดหมายแห่งความปลอดภัยเช่นเดียวกัน
นพ. ศักดิธัช อิทธิพิสิฐ และ นศพ.พีรภาส สุขกระสานติ ผู้ถอด/สรุปบทความ
- Graber ML, Franklin N, Gordon R. Diagnostic Error in Internal Medicine. Arch Intern Med. 2005;165(13):1493–1499. doi:10.1001/archinte.165.13.1493
- รศ. พญ. กษณา รักษ์มณี. Teaching clinical decision making. ภาควิชาวิสัญญีวิทยา, ศูนย์ความเป็นเลิศการศึกษาวิทยาศาตร์สุขภาพ, คณะแพทยศาสตร์ศิริราช. 10 มกราคม 2567.
- Jungermann, Helmut & Thuering, Manfred. (1987). The use of mental models for generating scenarios.