Ready for Our Next Chapter of Healthcare Safety and Well – being เตรียมตัวให้พร้อมสำหรับความท้าทายการพัฒนาคุณภาพบริการสุขภาพในยุคใหม่
เปลี่ยนสุขภาวะด้วย Lifestyle Medicine
นพ.ธเรศ กรัษนัยรวิวงค์ สถานการณ์โควิด 19 เป็นทั้งวิกฤตและโอกาสทำให้การพัฒนาระบบการป้องกันและควบคุมโรคเป็นไปอย่างรวดเร็วทั้งเครื่องมือ ยาและเวชภัณฑ์ โดยเฉพาะการหันมาให้ความสำคัญกับการควบคุมและการป้องกันการติดเชื้อ: Infection Prevention and Control(IPC), แพทย์สาขาโรคติดเชื้อ(แพทย์ ID) และพยาบาลควบคุมและป้องกันการติดเชื้อเพิ่มขึ้นด้วย
สำหรับคณะกรรมการโรคติดต่อแห่งชาติที่ประกอบด้วยรัฐมนตรี กระทรวงสาธารณสุข กรมควบคุมโรค คณะกรรมการโรคติดต่อจังหวัด คณะกรรมการโรคติดต่อ กทม. คณะกรรมการด้านวิชาการ และที่สำคัญคือ คณะอนุกรรมการด้านการป้องกันและควบคุมโรคติดเชื้อในโรงพยาบาล โดยมีคณะทำงาน อีก 4 คณะทำงาน คือ 1.คณะทำงานเพื่อพัฒนาระบบการป้องกันและควบคุมโรคติดเชื้อในโรงพยาบาล 2.คณะทำงานการพัฒนาองค์ความรู้และบุคลากรด้านการป้องกันและควบคุมโรคติดเชื้อในโรงพยาบาล การพัฒนาคู่มือด้านการป้องกันและควบคุมการติดเชื้อ,ด้านการวิจัย 3.คณะทำงานพัฒนาความร่วมมือภาครัฐ เอกชนและประชาชน 4.คณะทำงานพัฒนาการสื่อสารและประชาสัมพันธ์ด้านการป้องกันและควบคุมโรคติดเชื้อในโรงพยาบาล ซึ่งคณะทำงานทั้ง 4 คณะนี้ จะมีคณะทำงานด้านการประสานผล ติดตามโดยเฉพาะด้วย
ขณะที่สถานการณ์การติดเชื้อในสถานพยาบาลมีอยู่อย่างต่อเนื่อง ทำให้เกิดการสูญเสียงบประมาณ และทรัพยากรบุคคล จึงเป็นโอกาสที่จะต้องหันมาให้ความสำคัญกับ IPC โดยเฉพาะด้านการพัฒนาบุคลากร อีกประเด็นที่สำคัญ
คือ เรื่องการสื่อสารซึ่งในสถานการณ์โควิด 19 มีการสื่อสารอย่างต่อเนื่องทุกวัน แต่ก็ไม่สามารถต่อสู่กับ Fake news: ข่าวปลอม ไม่ได้ เนื่องจากมีการส่งต่อข้อมูลอย่างรวดเร็ว โดยสื่อสังคมออนไลน์ จึงควรให้ความสำคัญอย่างมากกับการรับรู้ การทำความเข้าใจกับทั้งในสถานพยาบาลและภายนอก นอกจากนี้ยังดำเนินงานร่วมกับต่างประเทศ
ในการประเมินผลการปฏิบัติตามกฎอนามัยระหว่างประเทศ (International Health Regulations Joint External Evaluation ; IHR – JEE) ซึ่งจะให้ความสำคัญ ติดตามสถานการณ์เชื้อดื้อยา กับ IPC Program, HCAI surveillance และ Safe environment in Health facilities ซึ่งการประเมินจากหน่วยงานต่างประเทศทำให้เรามองภาพของระบบประเทศได้ชัดเจนยิ่งขึ้น
ทิศทางในอนาคต คือ 1.ให้ความสำคัญกับจุดคัดกรอง: Triage system และ ARI Clinic 2.ห้องแยกโรค นอกจากใช้แยกโรคโควิด – 19 แล้ว สามารถใช้แยกโรควัณโรคด้วย 3.ระบบ Negative Room หรือระบบ Modified Negative Room ทั้งในห้องฉุกเฉินหรือห้องผ่าตัด เพื่อช่วยในการดูแลผู้ป่วย 4.ส่งเสริมการฉีดวัคซีน
ในเด็ก ให้ครอบคลุม 5.ส่งเสริมด้าน Healthy work place เพื่อให้บุคลากรในโรงพยาบาลมีสุขภาพดี 6.เพิ่มอัตรากำลังแพทย์โรคติดเชื้อ ให้ครอบคลุมในโรงพยาบาลทุกระดับ 7.เพิ่มอัตรา ICN /พัฒนาความก้าวหน้าในวิชาชีพ 8.สร้างค่านิยมด้าน IPC 9.การสร้างความร่วมมือ ภาคีเครือข่าย ระบบการกระจายอำนาจ ด้านการส่งเสริม ควบคุมและป้องกันโรค
นพ.ธงชัย กีรติหัตถยากร สถานการณ์สุขภาพประเทศไทย พบความเหลื่อมล้ำระหว่างคนรวย/คนจน การสร้างความเสมอภาค เป็นธรรม ผู้ป่วยล้น เข้าถึงการรักษายากในพื้นที่ทุรกันดารและห่างไกลสถานพยาบาล มี
โรคอุบัติใหม่ โรคระบาด ทำให้ปรับวิถีชีวิต New Normal การส่งเสริมความสามารถในการดูแลตนเอง สังคมผู้สูงอายุ ควรจะมีคลินิกผู้สูงอายุ ให้มีกิจกรรมส่งเสริม เพื่อลดความเสื่อมถอยควรจะมีการวัดความเสื่อมถอย รวมถึงความไม่แน่นอน/ผันผวน (VUCA Word)
ดังนั้นยุทธศาสตร์ชาติ 20 ปี (ด้านสาธารณสุข) เป็นการปฏิรูประบบ สร้างความเข้มแข็ง สู่ความยั่งยืน เสริมศักยภาพให้เป็น ที่ 1 ใน 3 ของเอเซีย

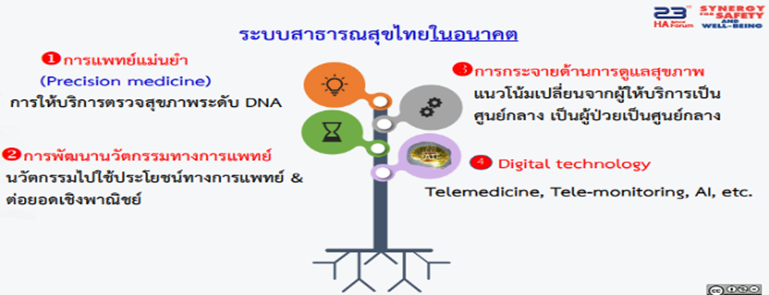
ระบบสาธารณสุขไทยในอนาคต ประกอบด้วย 1.การแพทย์แม่นยำ 2.การพัฒนานวัตกรรมทางการแพทย์
3.การกระจายด้านการดูแลสุขภาพ 4.Digital technology
นพ.สุวรรณชัย วัฒนายิ่งเจริญชัย การจัดการระบบอนามัยสิ่งแวดล้อมเพื่อการมีสุขภาพดี
ชีวิตความเป็นอยู่ของคนส่วนใหญ่ อยู่ในสิ่งแวดล้อมทั้งที่บ้าน ภายนอกและสังคม ดังนั้นสิ่งที่จะทำให้คนเรามี
สุขภาพที่ดี คือ การจัดการตนเอง ในการใช้ชีวิต ในสภาพแวดล้อมที่ดี ปัจจุบัน อัตราการเกิดที่ลดลง ผู้สูงอายุ
ที่เพิ่มขึ้น ขณะที่วัยแรงงานก็น้อยลงด้วย ดังนั้นจึงต้องเปลี่ยนแนวคิด ในการดูแลให้ผู้คนมีอายุที่ยืนยาว ขอให้ความเสื่อมนั้นช้าลง และขอให้มีความสุขอย่างมีความสมดุลทั้งชีวิตครอบครัว การงานและสังคม ดังนั้นความหมายของ Health จะมีขอบเขตที่กว้างขึ้น รวมถึง ความหมายของ Wellness ที่อาจจะสร้างความสับสนกับคำ 2 คำนี้ โดย Health เป็นภาวะเป้าหมายที่ต้องการไป ส่วนความหมายของ Wellness หมายถึง การบรรลุเป้าหมายการมีสุขภาพดี
การบรรลุสู่สุขภาพที่ดี (Wellness) โดยการมีสุขภาพดีนั้นมีปัจจัยต่าง ๆ เข้ามาเกี่ยวข้อง แต่ปัจจัยที่สามารถควบคุมได้ คือ การใช้ชีวิตอย่างมีความรับผิดชอบ ซึ่งจะมีความสัมพันธ์กับ กิจกรรมต่าง ๆ การตัดสินใจเลือก
การเปลี่ยนวิถีชีวิต การควบคุมที่เป็นเฉพาะบุคคล การให้ความสำคัญกับอาหาร รับประทานอาหารอย่างสมดุลย์ ร่วมทั้งการฝึกปฏิบัติด้านการควบคุมความคิด/จิตวิญญาณ ซึ่งจะนำไปสู่การมีสุขภาพดี โดยขอให้สามารถใช้ชีวิตที่ดี อยู่ดี อยู่สบายและมีสุขภาพจิตที่ดี
นำเทคโนโลยีต่างๆ มาส่งเสริมปรับเปลี่ยนโฉมของการบริการด้านสุขภาพ ดังนั้น การสร้างสุขภาพโดยการปรับเปลี่ยนสิ่งแวดล้อมนั้นเป็นการลงทุนที่คุ้มค่า เพราะ มีต้นทุนและความเสี่ยงต่ำกว่า แต่ทำไมเราจึงกลับไปลงทุนให้
กับการพัฒนาอุปกรณ์ เวชภัณฑ์ ยา และเทคโนโลยีต่าง ๆ จึงจำเป็นต้องเรียนรู้หลักเวชศาสตร์วิถีชีวิตและการดูแลสุขภาพด้วยตนเอง (The Three Principle of Lifestyle Medicine) ประกอบด้วย 1.ความรู้ที่จำเป็นสำหรับ
การปฏิบัติบนปัจจัยทางสังคมสภาพแวดล้อมที่ส่งผลต่อสุขภาพ (Acknowledge the need on action on socioeconomic determinants of health) 2.เทคโนโลยี เพื่อการปรับเปลี่ยนวิถีชีวิตของประชาชนอย่างยั่งยืน (Proven techniques to support people to sustain lifestyle changes)
3.ความรู้ในการป้องกัน 6 ด้าน (Knowledge of “The 6 Pillars of Lifestyle Medicine” ซึ่งประกอบด้วย 1)Nutrition (อาหาร) 2)Physical Activity (กิจกรรมทางกาย) 3)Restorative sleep (การนอนหลับที่มีคุณภาพ) 4)Social connection(การปฏิสัมพันธ์ทางสังคม) 5)Avoid Risky Substances (หลีกเลี่ยงสาร
หรือวัตถุที่เป็นอันตราย) 6)Stress Management (การควบคุมความเครียด)
The Lifestyle Medicine เป็นศาสตร์ที่นำมาใช้กันแพร่หลายทั่วโลก เป็นพื้นฐานในการออกแบบระบบบริการ ด้วยมาตรการและกิจกรรมที่การสร้างเสริมสุขภาวะ เพื่อป้องกันโรคเรื้อรัง ทุกช่วงวัยตั้งแต่เกิดจนถึงวาระสุดท้ายของชีวิต ทั้งในระดับบุคคล ครอบครัวและสังคม พร้อมกับการจัดการด้านสิ่งแวดล้อมที่ดี ลดความเสี่ยง ปลอดภัย ควบคู่ไปด้วย
แผนพัฒนา Well – Being Quality of Life ในอนาคต 1.การพัฒนากำลังคน การฝึกอบรมแพทย์ด้าน
The Lifestyle Training 2.สร้างพื้นที่การทำงานในทุกพื้นที่ 3.การขับเคลื่อนให้เป็นยุทธศาสตร์ 4.สร้างการเรียนรู้ให้ประชาชน เพื่อให้มีอายุยืนยาว มีสุขภาพดีได้
พญ.อัมพร เบญจพลพิทักษ์ ที่ผ่านมาแม้ว่าสถานการณ์โควิด – 19 จะจบลง แต่ปัญหาภัยคุกคามทั้งเศรษฐกิจ สังคม และสุขภาพจิต ยังคงมีอยู่ ซึ่งนำไปสู่ความรุนแรง (Violence) ทำให้ทุกภาคส่วน ไม่ว่าจะเป็น
กรมราชทัณฑ์ ทหาร ตำรวจ หันมาให้ความสำคัญกับสุขภาพจิต ดังนั้นจึงต้องมีการค้นหา คัดกรองผู้ที่มีปัญหาด้านสุขภาพ ด้วยเครื่องมือ 3 P: People & Patient
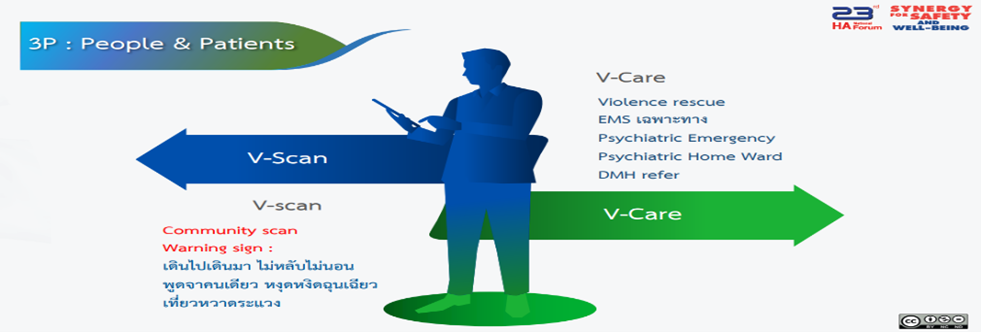
1.V – Scan อาการสำคัญ: เดินไปเดินมา ไม่หลับไม่นอน พูดจาคนเดียว หงุดหงิดฉุนเฉียว เที่ยวหวาดระแวง
เมื่อพบอาการ ต้องใช้เครื่องมือ V – Care Violence rescue (หน่วยระงับเหตุรุนแรง), EMS เฉพาะทาง, Psychiatric Emergency, Psychiatric Home ward (หอผู้ป่วยจิตเวชทุก รพท./รพศ.) และ DMH refer เตรียมทีมงานสุขภาพจิต/จิตเวช เพื่อให้การช่วยเหลือและรักษา โดยจะพัฒนาเป็น Guideline ส่งให้กับสถานพยาบาลต่อไป 2.การประเมินสุขภาพจิตบุคลากรทางการแพทย์ จาก Mental Health Check – In “วัดใจ” ด้วย QR Code scan online ประเมิน/พร้อมคำแนะนำในการช่วยเหลือ 3.Resilience การล้มแล้วลุกเร็ว วัคซีนใจ “อึด ฮึด สู้” เพื่อเมื่อล้ม แล้วลุกกลับมา สู้ ได้ I am – ฉันเป็น, I have – ฉันมี และ I can – ฉันสามารถ ส่งเสริมสุขภาพจิตประชาชน “เขาเป็นคนดี เขาคิดดี และทำในเรื่องที่ดี” พร้อมให้มุมมองว่า เค้ามีหน้าที่การงาน เพื่อนที่ดีอยู่รอบตัว พร้อมให้การช่วยเหลือสนับสนุน เพื่อให้ทำในสิ่งที่ดีให้กับคนรอบข้างได้ และที่สำคัญ “There is no Health without Mental Health”
ผู้ถอดบทเรียน ณัฐสุดา อั้งโสภา หัวหน้ากลุ่มงานการพยาบาลควบคุมและป้องกันการติดเชื้อในโรงพยาบาล โรงพยาบาลปทุมธานี