การติดเชื้อในโรงพยาบาลเป็นความเสี่ยงอย่างหนึ่งที่เกิดขึ้นได้กับผู้ใช้บริการ และบุคลากร ในโรงพยาบาล และเป็นปัญหาสำคัญทางการแพทย์และสาธารณสุขของทุกประเทศก่อให้เกิดผลเสียถึง ประเทศชาติทั้งในด้านสุขภาพและเศรษฐกิจ ทำให้ผู้ป่วยต้องอยู่โรงพยาบาลนาน บุคลากรต้องหยุดงาน ทำให้เสียค่าใช้จ่ายมากขึ้น ในข้อมูลสถิติ NRLS ณ วันที่ 16 ก.พ.2567 พบสถิติการติดเชื้อของผู้ป่วยใน รพ.ระดับ E ขึ้นไป ร้อยละ 18.79 ในบุคลากร
ร้อยละ 24.50 ซึ่งการติดเชื้อในโรงพยาบาล ทำให้เกิดความสูญเสียหลายด้าน จึงต้องมีการออกแบบการป้องกัน
การติดเชื้อในโรงพยาบาล โดยเริ่มตั้งแต่การกำหนด นโยบาย การนำข้อมูลรายงานการติดเชื้อมาทำการเฝ้าระวังการติดเชื้อสำคัญการจัดทำแนวทางปฏิบัติ ให้บุคลากร การติดตามผลการปฏิบัติ ซึ่งในผู้รับบริการที ่ได้มีส่วนร่วมในการวัดผลลัพธ์การ ดำเนินงาน เพื่่อใช้ในการกำกับติดตามให้เกิดการเปลี่ยนแปลงเป็นวัฒนธรรมความปลอดภัยใน
โรงพยาบาลและโรงพยาบาลในกลุ่มระดับศักยภาพเดียวกันได้เห็นภาพรวมในระดับประเทศในอนาคต
รูปแบบการเรียนรู้: บรรยาย และเล่าถึงตัวอย่างประสบการณ์ดำเนินงานของโรงพยาบาล และแนวทาง
สำหรับปฏิบัติที่ดีทั้งในประเทศไทยและต่างประเทศ
ประโยชน์ที่จะได้รับ: 1.เพื่อให้ผู้เข้าอบรมเกิดแนวคิดในการนำมาปรับปรุงวัฒนธรรมความปลอดภัยในโรงพยาบาล
2.เพื่อพัฒนาต่อยอดสู่ความปลอดภัยใน People safety goal
เราทำให้โรงพยาบาลมีความปลอดภัยได้
ถ้าเราดูแลผู้ป่วยเหมือนญาติ ใส่ใจ ห่วยใย
ใช้สติในการดูแลผู้ป่วย
ศ.นพ.อนุชา อภิสารธนรักษ์
The Next Chapter of IPC in Thailand
การติดเชื้อในโรงพยาบาลเป็นความเสี่ยงอย่างหนึ่งที่เกิดขึ้นได้กับผู้ใช้บริการ และบุคลากร ในโรงพยาบาล และเป็นปัญหาสำคัญทางการแพทย์และสาธารณสุขของทุกประเทศก่อให้เกิดผลเสียถึง ประเทศชาติทั้งในด้านสุขภาพและเศรษฐกิจ ทำให้ผู้ป่วยต้องอยู่โรงพยาบาลนาน บุคลากรต้องหยุดงาน ทำให้เสียค่าใช้จ่ายมากขึ้น ในข้อมูลสถิติ NRLS ณ วันที่ 16 ก.พ.2567 พบสถิติการติดเชื้อของผู้ป่วยใน รพ.ระดับ E ขึ้นไป ร้อยละ 18.79 ในบุคลากร
ร้อยละ 24.50 ซึ่งการติดเชื้อใน รพ. ทำให้เกิดความสูญเสียหลายด้าน จึงต้องมีการออกแบบการป้องกันการติดเชื้อใน รพ. โดยเริ่มตั้งแต่การกำหนด นโยบาย การนำข้อมูลรายงานการติดเชื้อมาทำการเฝ้าระวังการติดเชื้อสำคัญ
การจัดทำแนวทางปฏิบัติ ให้บุคลากร การติดตามผลการปฏิบัติ ซึ่งในผู้รับบริการที่ได้มีส่วนร่วมในการวัดผลลัพธ์
การดำเนินงาน เพื่่อใช้ในการกำกับติดตามให้เกิดการเปลี่ยนแปลงเป็นวัฒนธรรมความปลอดภัยใน โรงพยาบาล
และโรงพยาบาลในกลุ่มระดับศักยภาพเดียวกันได้เห็นภาพรวมในระดับประเทศในอนาคตควรมีการทบทวนอุบัติการณ์ในโรงพยาบาล ใน 2P Safety กลุ่ม Infection & Exposure ซึ่งพบรายงานอุบัติการณ์ระดัย E สูงใน SIMPLE (Personel) และเมื่อแยกลงลึกในกลุ่ม Personel พบรายงานอุบัติการณ์บุคลากรติดเชื้อที่แพร่ผ่านฝอยละอองจากการปฏิบัติงาน เช่น โรคไข้หวัดใหญ่ หัดเยอรมัน (ร้อยละ 55.21) บุคลากรติดเชื้อที่แพร่ทางอากาศจากการปฏิบัติงาน ได้แก่ วัณโรค หัด และอีสุกอีใส (ร้อยละ 53.11) และบุคลากรติดเชื้อที่แพร่ผ่านพาหะจากการปฏิบัติงานเช่น ไข้เลือดออก ซิก้า (ร้อยละ 40) ส่วนรายงานอุบัติการณ์ใน SIMPKE (Patient) ยังพบรายงาน VAP (Ventilation Associated Pneumonia) ร้อยละ 61.72 ตามด้วยการเกิดการติดเชื้อดื้อยา ร้อยละ 53.82 ส่วนประเด็น 3P Safety: People จัดอยู่ในกลุ่ม P: Precess Strengthening for Health Promotion anf People Safety P3: Process to Improve Prople Safety P3.1: Infection Prevention and Control

P: Precess Strengthening for Health Promotion anf People Safety
P3: Process to Improve Prople Safety
P3.1: Infection Prevention and Control
Goal: โรงพยาบาลและสถานพยาบาลทุกแห่งเริ่มสร้างความรู้ความเข้าใจเกี่ยวกับการป้องกันการติดเชื้อและการแพร่กระจายเชื้อใน โรงพยาบาลแก่ผู้ป่วยและครอบครัวอย่างมีประสิทธิภาพ
Why: การติดเชื้อในโรงพยาบาลก่อให้เกิดผลกระทบรุนแรงต่อผู้ป่วยที่เข้ารับการรักษาในโรงพยาบาล เนื่องจากเชื้อก่อโรคในโรงพยาบาล มีการดื้อยาต้านจุลชีพหลายชนิด ทำให้การรักษายุ่งยาก ผู้ป่วยต้องอยู่โรงพยาบาลนานขึ้น และเสียค่าใช้จ่ายในการรักษาสูงผู้ป่วยที่เข้ารับการรักษาในโรงพยาบาลมีความเสี่ยงต่อการติดเชื้อในโรงพยาบาลสูง
ผู้ป่วยและญาติสามารถป้องกันตนเองจากการติดเชื้อในโรงพยาบาลและป้องกันมิให้ตนเองเป็นผู้แพร่กระจายเชื้อในโรงพยาบาล โดยปฏิบัติกิจกรรมที่สำคัญ อาทิเช่น การทำความสะอาดมือ การสวมอุปกรณ์ป้องกันร่างกายส่วนบุคคลอย่างถูกต้อง การให้ความรู้และสร้างความเข้าใจที่ถูกต้องเกี่ยวกับวิธีการปฏิบัติตนที่ ชัดเจน เข้าใจและจดจำได้ง่าย แก่ผู้ป่วยและญาติขณะเข้ารับการรักษาในโรงพยาบาล จะมีส่วนสำคัญที่จะช่วยให้ผู้ป่วยปลอดภัยจาก การติดเชื้อในโรงพยาบาล ป้องกันการแพร่กระจายเชื้อและป้องกันการนำเชิ้อจากโรงพยาบาลไปแพร่กระจายในชุมชน
Process:
1. ให้ความรู้แก่ผู้ป่วยและญาติโดยพิจารณาวิธีการให้ความรู้ที่เหมาะสมกับผู้ป่วยที่มีลักษณะแตกต่างกัน ตามการรับรองผู้ป่วย
2. ให้ความรู้เกี่ยวกับหนทางที่เชื้อเข้าสู่ร่างกาย วิธีการป้องกันการติดเชื้อ การปฏิบัติตัวขณะเข้ารับการรักษาในโรงพยาบาล การทำความสะอาดมือ การป้องกันการแพร่กระจายเชื้อจากการสัมผัส จากการไอจาม การสวมอุปกรณ์ป้องกันร่างกายส่วนบุคคล การปฏิบัติตนเพื่อไม่ให้เป็นผู้แพร่กระจายเชื้อสู่ผู้ป่วยอื่นในหอผู้ป่วย
3. ควรพัฒนาสื่อในการให้ความรู้หลายรูปแบบ อาทิเช่น สื่อวีดิทัศน์ แผ่นพับ โปสเตอร์ โดยมีเนื้อหาที่ครบถ้วน น่าสนใจ กระชับ และชัดเจน การพัฒนาสื่อควรดำเนืนการโดยผู้เชี่ยวชาญด้านการป้องกันการ ติดเชื้อและผู้เชี่ยวชาญด้านการพัฒนาสื่อ
4. สนับสนุนอุปกรณ์ที่จำเป็นแก่ผู้ป่วยและญาติ อาทิเช่น สบู่ทำความสะอาดมือ เจลแอลกอฮอล ผ้าหรือกระดาษเช็ดมือ หน้ากากอนามัย
Training: การให้ความรู้แก่ผู้ป่วยและญาติ ควรดำเนินการเมื่อแรกรับผู้ป่วยเข้ารับการรักษาในหอผู้ป่วย พิจารณาวิธีการและช่วงเวลาที่เหมาะสม ก่อนการให้ความรู้ควรชี้ให้เห็นความสำคัญของความรู้ที่ผู้ป่วยจะได้รับ ประโยชน์ที่จะเกิดขึ้นกับผู้ป่วย การให้ความรู้อาจ ดำเนินการในลักษณะรายกลุ่มหรือรายบุคคล สาธิตการปฏิบัติเพื่อให้ผู้ป่วยและญาติเข้าใจวิธีการปฏิบัติที่ถูกต้อง
Monitoring: ประเมนความรู้ความเข้าใจของผู้ป่วยและญาตโดยการสอบถาม
Pitfall: ความพร้อมของผู้ป่วยและญาติในการรับความรู้ การชี้ให้เห็นประโยซน์ที่ผู้ป่วยและญาติจะได้รับ
HA Standard: II-4,II-3.1, III-2 (a)(2), (c)(3), III-3.2 การปฏิบัติตามแนวทางข้างต้น คือ การปฏิบัติตามมาตรฐานโรงพยาบาลและบริการสุขภาพ ฉบับที่ 5 ตอนที่ II ระบบงานสำคัญของโรงพยาบาล หมวด 4 การป้องกันและการควบคมการติดเชื้อ ตอนที่ II หมวด 3.1 สิ่งแวดล้อม ทางกายภาพและความปลอดภัย โดยมีความสอดคล้องกับยุทธศาสตร์ด้านการป้องกันและควบคุมการติดเชื้อในโรงพยาบาลระดับชาติ ระยะ 5 ปี (พ.ศ. 2566-25670)
A step forward to a better national benchmark of HAI ระบบการจัดเก็บข้อมูลของ HAI และ AMR ของประเทศเป็นอย่างไร ทำอย่งไรจึงจะทราบสถานการณ์การติดเชื้อในโรงพยาบาลในระดับประเทศ อัตราการติดเชื้อต่างๆ เป็นอย่างไร สถานการณ์เชื้อดื้อยาของการติดเชื้อในโรงพยาบาล การนำมาเปรียบเทียบ เทียบเคียงกันได้หรือไม่ ในระดับประเทศมี NARST, AMASS, IPC&AMR surrillance programe
NARST ใช้ข้อมูลจากห้องปฏิบัติการ แต่มีข้อจำกัดในการแยกเชื้อ ไม่ทราบแหล่งที่มาของเชื้อ AMASS ใช้การดึงข้อมูลจากฐานข้อมูลในโรงพยาบาล ใช้ข้อมูลจากการติดเชื้อในกระแสเลือดเป็นหลักเพื่อลดการสับสน และสามารถแยกได้ว่าเป็น Hospital หรือ Community ใช้เวลาในการรันโปรแกรมนาน ควรทำทุก 6 เดือนเพื่อดูการระบาดและแนวโน้ม และไม่ได้บอกว่ามีการติดเชื้อในระบบใดบ้าง
โปรแกรม IPC & AMR Surveillance ตอบสนองต่อการการดำเนินงาน ในคณะกรรมการตามยุทธศาสตร์ชาติฯ ในการบอกสถานการณ์การติดเชื้อในโรงพยาบาลในภาพรวมประเทศ บอกได้ว่ามีการติดเชื้อประเภทใดบ้าง สามารถนำไปเปรียบเทียบกับปีต่างๆ ต่างประเทศได้
โรงพยาบาลได้ข้อมูลอะไรบ้าง
– อัตราการติดเชื้อในโรงพยาบาล ปีปัจจุบัน และย้อนหลังถีงปี 2559, แยกตามรายเดือน, แยก ตามหอผู้ป่วย
– อัตราการติดเชื้อตามตำแหน่งการติดเชื้อ VAP, CAUTI, CLASI, SSI และวิเคราะห์ข้อมูลรูปแบบ Control chart เพื่อนำไปสืบค้นหาสาเหตุ ของความ ผิดปกตินั้นๆ และการพัฒนา ปรับปรุงกระบวนการทำงาน
– ร้อยละของเชื้อดื้อยาสำคัญ 8 ชนิด และผลความไวต่อยาต้านจุลชีพ
– สามารถ export file เป็นกราฟ, รูปภาพ, excel file ได้
– สามารถเปรียบเทียบกับโรงพยาบาลระดับเดียวกันและในเขต สคร.ได้
– ได้รับการค้นคว้าข้อมูลที่มีประโยชน์ และช่วยพัฒนาส่งเสริมการดูแลผู้รับบริการ
ตัวอย่างหน้าต่างโปรแกรม

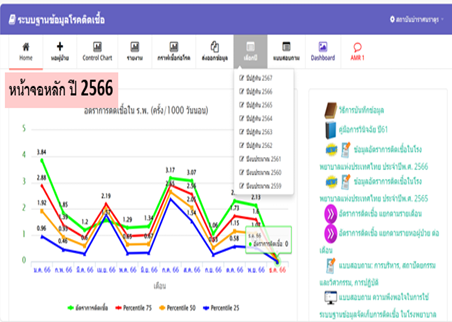
Practice Changing IPC Guideline
เรามาไกลมากขึ้น ถึงข้อมูลที่สามารถเปรียบเทียบกันได้เองในประเทศ ซึ่งจะเป็นข้อมูลให้โรงพยาบาลสามารถนำ
ไปเปรียบเทียบได้ ทั้งภาครัฐและเอกชน จะช่วยให้มีข้อมูลเพื่อนำมาพัฒนาต่อไป โดยจะมีการกล่าวในประเด็น Ventilator-associated pneumonia (VAP), Central line associated bloodstream infection (CLABSI), Surgical site infection (SSI) และ Catheter-associated urinary tract infection
(CA-UTI), Hand hygiene, Clostridiodes difficile infection
VAP
– การปรับเปลี่ยน ใช้ HF ลดการ Intubation
– งดการใช้ benzodiazepine และ muscle relaxan
– จัดทำแนวทาง ยกหัวสูง ให้ปรับใช้
– การใช้คลอเฮกซิดีน มีแนวโน้มยกเลิก ให้น้ำธรรมดา วันละ 2 ครั้ง
– การเปลี่ยนสาย Circuit ventilator เมื่อพบหยดน้ำ หรือเมื่อเครื่องทำงานผิดปกติ
CLABSI
– แนะนำให้ใช้ subclavian มากกว่าบริเวณ Femoral และ Jujular
– การใช้chlorhexidine-containing dressings
– การใช้ผ้าเช็ดตัวผู้ป่วย ให้ยาฉายบนตัว ยกเว้นหัว
– การเช็ดทำความสะอาดข้อต่อ อย่างน้อย 5 วินาที
SSI เน้นการรักษาระดับน้ำตาลในเลือด ถ้าคุมได้ดี อัตราการติดเชื้อจะลดลง โดยการควบคุมก่อนผ่าตัด -1 – +2 รักษาระดับที่ 120-150 จนครบ 48 ชม. ว่าจะเป็นหรือไม่เป็นเบาหวาน เพราะผู้ป่วยอาจจะมี stress induce hyperglycemia ใน Major surgery
Application of IPC Guidelines to Reduce Nosocomial Infections in Geriatrics: Lessons Learnt From My Parents
แชร์ประสบการณ์การดูแล รายที่ 1 ผู้ป่วยไตวายระยะสุดท้าย ทำผ่าตัดใส่สาย Perm Cath แล้วเกิดการติดเชื้อ
ในกระแสเลือด
1. การใส่สายสวน PERM Cath ต้องดูแลสายสวนด้วยการปิดสายสวนด้วย CHG
2. มีการติดเชื้อในสายสวน ต้องหาสาเหตุ นำไปสู่บทเรียน การให้สิ่งที่ดีกับผู้ป่วย แต่ต้องทำให้ผิวหนังแห้ง ให้คำแนะนำ ในการดูแลตนเอง แผลต้องไม่มีความชื้น และต้องมีอุบัติการณ์ในการแจ้งให้แพทย์โรคไตทราบ การเจาะ
pro calcitonin
3. การใส่ท่อช่วยหายใจ ให้ใส่ HF แทนการใส่ท่อช่วยหายใจ การใช้ HF และ CPAP เพื่อลดการใส่ท่อช่วยหายใจ สามารถลด HAP
มนุษย์มี 2 ระบบความคิด แบบคิดช้า และแบบคิดเร็ว ในการแพทย์ จะมีการคิดแบบคิดเร็วมากกว่าการใช้วิจารณญาณการใส่สายสวนปัสสาวะ ER พบว่ามีการละเมิด sterile technique ควรใส่เฉพาะที่จำเป็น ดูแลให้ดี ถอดออกเมื่อหมดความจำเป็น รายที่ 2 ผู้ป่วยผ่าตัดเข้า ใส่ข้อเข่าเทียมเกิดอาการบวม สอบสวนโรคเกิดจากการติดเชื้อจากก๊อกน้ำในส้วม
 SSI prevention
SSI prevention
Laminar air flow ไม่ต่างกัน
Vancomycin ไม่ควรให้ เพราะไม่จำเป็น
ESBL Screening ไม่มีข้อมูล
CHG bath ก่อนผ่าตัด สามารถช่วยลดอัตราการติดเชื้อได้
BS 160 สามารถควบคุมการติดเชื้อได้
กรณีที่มีการติดเชื้อ มีไข้ หนาวสั่น เพาะเชื้อพบติดเชื้อ กรณีที่มี พบเชื้อ P. putidd น่าจะมาจากแหล่งน้ำ
พบในก๊อกน้ำ มีการบำบัดน้ำ มีการพัฒนาระบบการผ่าตัดเพื่อป้องกันการติดเชื้อ
ผู้ถอดบทเรียน นายพีรพงศ์ ตั้งจิตเจริญ
พยาบาลวิชาชีพชำนาญการ โรงพยาบาลปทุมธานี